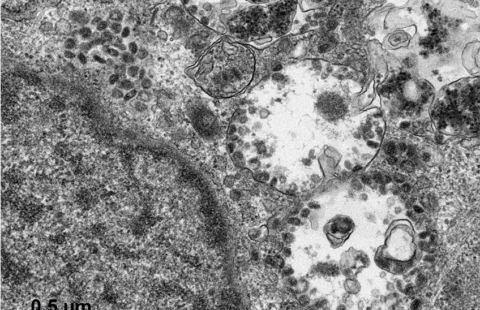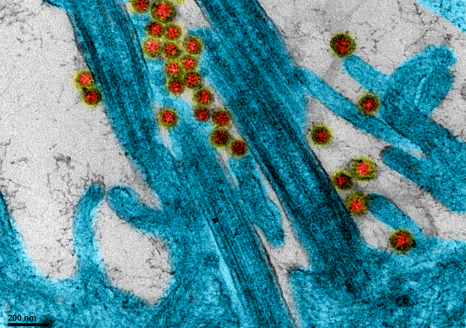
Coronavirus SARS-CoV-2 accrochés au niveau des cils de cellule épithéliale respiratoire humaine. © Manuel Rosa-Calatrava, INSERM ; Olivier Terrier, CNRS ; Andrés Pizzorno, Signia Therapeutics ; Elisabeth Errazuriz-Cerda UCBL1 CIQLE. VirPath (Centre International de Recherche en Infectiologie U1111 Inserm – UMR 5308 CNRS – ENS Lyon – UCBL1). Colorisé par Noa Rosa C
Comment expliquer que certains patients infectés par le SARS-CoV-2 ne présentent aucun symptôme alors que d’autres développent une pneumopathie pouvant aller jusqu’au décès ? Cette question, qui intrigue beaucoup les scientifiques depuis le début de la pandémie, a longuement été étudiée dans le cadre d’une collaboration internationale pilotée par des équipes de l’Inserm, d’Université de Paris et de l’AP-HP au laboratoire de génétique humaine des maladies infectieuses, dans ses deux branches : à l’Institut Imagine, situé à l’Hôpital Necker-Enfants Malades AP-HP, et à l’Université Rockefeller de New-York.
Dans une revue publiée dans la revue Nature, ils reviennent sur différentes études qui ont permis de montrer qu’au moins 20 % des cas de pneumopathies graves suite à une infection par le SARS-CoV-2 s’expliquent par des anomalies génétiques et immunologiques qui fragilisent la réponse immunitaire portée par les interférons de type I. Les auteurs décryptent également les mécanismes permettant d’expliquer comment ce défaut de la réponse immunitaire mène à la diffusion du virus dans tout l’organisme et aux états inflammatoires observés dans les formes sévères de la maladie.
Près de 10% des individus développent une pneumopathie hypoxémique[1] suite à l’infection par le SARS-CoV-2, qui peut devenir critique dans 3 % des cas et justifier le recours à la ventilation mécanique. Les personnes âgées et les hommes sont particulièrement à risque.
Depuis le début de la pandémie, des recherches ont été menées pour expliquer la grande hétérogénéité clinique du Covid-19 et identifier les causes des formes sévères. Les travaux des scientifiques de l’Inserm, d’Université de Paris et de l’AP-HP à l’Institut Imagine et à l’Université Rockefeller, coordonnés par Jean-Laurent Casanova et Laurent Abel, ont permis des avancées dans ce domaine.
Déficit de la réponse interféron
Dans plusieurs études, qui sont décrites dans la revue publiée dans Nature, ils ont en effet montré que les patients qui développent des pneumopathies présentent tous un déficit dans la voie de l’interféron de type I (IFN 1), un groupe de 17 protéines habituellement produites de manière rapide par les cellules de l’organisme en réponse à une infection virale et qui a pour principal effet d’inhiber la réplication du virus dans les cellules infectées.
Les équipes ont également montré que des mutations des gènes TLR3 et TLR7, conduisent au développement de formes critiques. Respectivement dans les cellules de l’épithélium respiratoires et dans les cellules dendritiques plasmacytoïdes (un type de cellule immunitaire), ces gènes sont essentiels pour la production des interférons de type 1 qui participent la défense de l’organisme contre le SARS-CoV-2.
D’autres publications ont aussi mis en évidence la présence chez ces patients d’auto-anticorps qui visent spécifiquement les interférons de type 1.
Dans la revue, les chercheurs expliquent ainsi qu’une réponse immunitaire insuffisante au niveau des voies respiratoires dans les premiers jours qui suivent l’infection pourrait expliquer la diffusion du virus dans l’organisme et l’inflammation pulmonaire et systémique qui en résulte.
Répondre aux questions qui subsistent
Ces données sont désormais confirmées et complétées par d’autres études. Les scientifiques ont notamment montré dans une cohorte de 34,000 individus âgés de 18 à 100 ans que la concentration de ces auto-anticorps dans le sang est plus élevée chez les hommes et chez les personnes de plus de 70 ans. Cela permettrait en partie d’expliquer pourquoi ceux-ci sont plus à risque de développer une pneumopathie grave.
Ces travaux ont plusieurs implications cliniques qui sont également décrites dans l’article. En effet, on pourrait envisager de tester facilement les individus à risque de formes graves afin de savoir s’ils présentent des auto-anticorps visant les interférons de type 1 et de leur proposer des traitements par interférons de manière précoce. Dans le contexte de la vaccination, les doses de rappel pourraient aussi être proposées en priorité à cette population.
Parmi les questions qu’il reste à élucider, les scientifiques souhaitent désormais mieux comprendre pourquoi les quantités d’auto-anticorps visant les interférons augmentent chez les personnes âgées, mais également identifier les facteurs immunologiques et génétiques qui expliquent l’apparition des pneumopathies dans les 80 % des cas restants.
[1] L’hypoxémie est définie comme un faible taux d’oxygène dans le sang.
Ces contenus pourraient aussi vous intéresser :
Human genetic and immunological determinants of critical COVID-19 pneumonia
Qian Zhang1-3, Paul Bastard1-4, COVID Human Genetic Effort6 , Aurélie Cobat1-3, and Jean-Laurent Casanova1-5
- St Giles Laboratory of Human Genetics of Infectious Diseases, Rockefeller Branch, The
Rockefeller University, New York, NY, USA.
- Laboratory of Human Genetics of Infectious Diseases, Necker Branch, Inserm, Necker Hospital for Sick Children, Paris, France, EU.
- University of Paris, Imagine Institute, Paris, France, EU.
- Department of Pediatrics, Necker Hospital for Sick Children, Paris, France, EU.
- Howard Hughes Medical Institute, Paris, France, EU.